女性の不妊症の原因と検査方法
不妊症とは?
不妊症とは、健康な男女が避妊をせずに性生活を行っても 1年以上妊娠に至らない状態をいいます。
現在、日本では 6組に1組のご夫婦が不妊に悩んでいるとされ、決して特別なことではありません。
妊娠には女性側・男性側それぞれの要因が関わることがあり、原因は一つとは限りません。
早めに検査を受けることで、より適切な治療方法を選ぶことができます。
当院では、基本的な検査から専門的な治療までを行い、ご夫婦に合ったサポートを心がけています。
初めての方でも安心して治療を受けられるよう、検査や治療内容についてわかりやすく説明し、納得のいく診療のご提供に努めております。
「もしかして…」と感じたら、どうぞお気軽にご相談ください。
不妊症の原因って?
1.排卵の問題
- 脳(視床下部・下垂体)からの刺激がうまく出ない場合(ストレス、過度なダイエット、肥満など)
- 卵巣の問題で排卵しない場合(早期閉経、多のう胞性卵巣、加齢)
- 他のホルモン(甲状腺ホルモン、プロラクチン)の異常による場合
2.卵管の問題
- 卵管の通過性の問題(クラジミアなどの炎症)
- 卵管の癒着。卵管采による排卵卵子の取り込み異常(腹膜炎、内膜症など)
- 卵管内での受精卵の輸送や発育の問題
3.子宮の問題
- 子宮筋腫、内膜ポリープ、子宮の奇形による着床障害
- 子宮内膜炎、子宮内の癒着などの問題
4.その他の問題
- 精子に対する抗体(抗精子抗体)を体内で作り、それにより精子が排除され、不妊になることがあります。
- 受精障害(卵子と精子が出会っても受精しない場合)
卵子・精子どちらの異常でも起こります。これは体外受精をしてみないとわかりません。
大切なこと
女性にも男性にもそれぞれ30%~40%の原因があるといわれています。しかし原因が不明の場合もありますし、複数考えられる場合もあります。男性と一緒に検査を受けるようにお勧めします。不妊治療は、あらゆる面で、夫婦・カップルが協力していかなければなりません。
不妊症検査は何をするの?
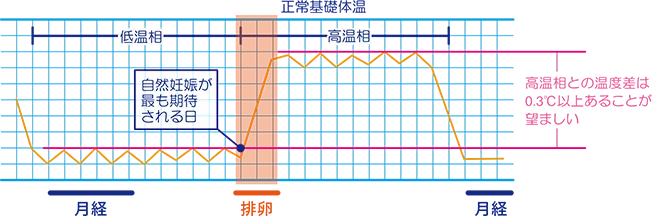
● 基礎体温の測定
まず婦人体温計で基礎体温の測定をお願いします。
基礎体温で排卵の予測はできませんが、振り返ってみて、排卵の確認と高温相の状態がわかります。
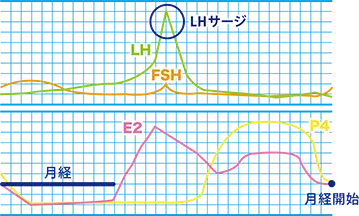
● ホルモン検査
卵巣を刺激するFSH(卵胞刺激ホルモン)、LH(黄体形成ホルモン)、卵巣から分泌されるE2(卵胞ホルモン)、P4(黄体ホルモン)や、甲状腺ホルモン、プロラクチンなどを測定します。
AMH(アンチミュラー管ホルモン)について
女性の卵巣にある卵子は、その女性が胎児だった頃から卵巣にある細胞であり、元から数が決まっていて、生涯を通じて、増えることはなく、減る一方です。その数が一定数以下になると、閉経を迎えるとされています。
AMHは、卵巣にある卵子の発育過程である胞状卵胞が出すホルモンです。つまり、AMHは卵巣内の卵子の在庫を表しており、一般的には年齢と共に減少していくので、ご自身の実年齢と比較して、卵巣年齢はどれくらいなのだろうかということが把握できるのです。
例えば20代の方でも、AMHは40代の方と同じ、ということもあります。ということは、実際40代になる前に閉経がくるかもしれないということを示しています。このように卵巣年齢を把握することにより、治療のペースや方針を決める指標にもなります。
但し、AMHが0の方でも妊娠することはありますし、値が低くないから必ずしも妊娠できるというわけではありません。0の場合は、血中にAMHが出てきていないだけで、卵子がないということはないですし、値が高くても、卵子の質には関係ないため、妊娠するしないとは関係ありません。
当院では、必須検査としていませんが、早いうちにご自身の卵巣年齢を把握することは、おすすめします。
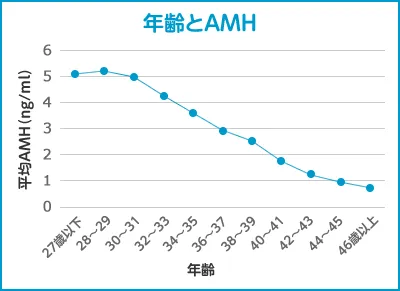
JISART(日本生殖医療標準化機構のデータ)
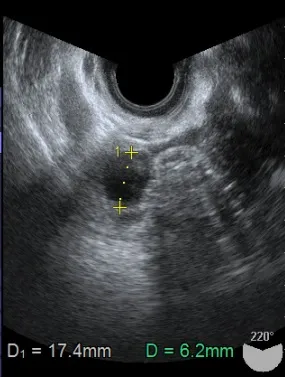
● エコー検査
診察の時に一番多く行う検査です。内診台で、膣の壁に入れるエコーの機械を用います。
エコーでは卵胞の大きさを測り、排卵のタイミングを合わせます。
また子宮内膜は、排卵近くなると厚くなるので(通常8mm以上)、エコーで厚さを測定し、着床に適しているか調べます。
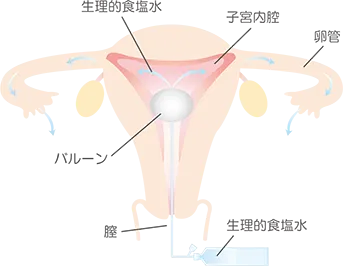
● 卵管の検査
当院では通水検査を行っています。
月経終了後すぐに行う検査です。
子宮内にカテーテルを入れ生理食塩水を注入して、卵管の通り具合を調べます。
痛みを伴いますが、検査は1〜2分と短時間で終わります。
検査後に少し出血をしますが、この出血は問題ありません。
卵管造影希望の方は、他院に紹介となります。
● 性交検査(ヒューテナーテストまたはフーナーテスト)
排卵日前後に行なう検査です。前日夜、または当日朝に夫婦生活をして来院して頂きます。
内診台で頸管粘液(子宮の入り口のおりもの)を少し採取し、顕微鏡で調べます。
正常な場合、多くの運動している精子が見られます。精子があまり見られない場合、元々精子が少ないか、女性側の粘液状態が精子を受け入れる態勢にうまく変化していない場合が考えられます。
ただし、一回では正しく判断ができない場合があります。この検査で問題がある場合には、人工授精が勧められます。
● 子宮内フローラ検査
子宮内を専用採取器具を用いて検査し、痛みはほとんどなく数分で終わります。採取した検体に含まれる細菌のDNA配列を一度に分析し、子宮内の菌環境(子宮内フローラ)を調べることで、受精胚を子宮内へ移植する環境として適切かどうか調べます。
膣・子宮内フローラの乱れによる流産の原因になっているという報告があり、状態を整えてあげてから胚移植を実施することで流産の可能性を低くでき、状態が良いときに胚移植を実施することで、着床の成功率を高くできる可能性があります。
● ERA(子宮内膜着床能検査)
子宮内膜には胚の着床に最適な時期(着床の窓)があり、一定のサイクルで胚を受け入
れるための準備を行います。
胚にとって最も着床しやすい子宮内膜環境が整う時期は、「着床の窓」と呼ばれます。
ERA検査でご自身の「着床の窓」を調べることにより、着床率が最も高まる胚移植の タイミングを知ることができます。
検査方法は、通常の移植のタイミングで子宮内に細い管のようなものを挿入し、子宮内 膜の一部を採取し遺伝子の発現パターンからあなたの子宮内膜の状態がどの時期にある かを特定します。
一度の検体採取のみで下記2つの検査を含めた3つの検査を受けることもできます。
EMMA(子宮内膜マイクロバイオーム検査)
子宮内の細菌の割合を調べるベクトバチルスが90%以上あるかどうかを調べる検査です。
ALICE(感染性慢性子宮内膜炎検査)
子宮内に慢性子宮内膜炎に関連する10種類の病原菌がいるかどうかを調べる検査です。
● その他
クラミジア検査、抗精子抗体(採血)など。